
| Sommaire | |
| Titre | Pages |
| Synoptique de la formation | 3 |
| Introduction | 4 |
| 1. Contexte et justification de la formation | 4 |
| 2. Objectifs de la formation | 4 |
| Objectif général | 4 |
| Objectifs spécifiques | 4 |
| 3. Résultats attendus | 5 |
| 4. Méthodologie | 5 |
| 5. Calendrier | 5 |
| 6. durée de la formation | 5 |
| 7. Déroulement | 5 |
| 8. Points positifs | 25 |
| 9. Difficultés | 25 |
| 10. Recommandations et suggestions | 25 |
| 11. Conclusion | 25 |
| Annexes | 27 |
| Annexes : Liste des participants ; les images | 27 |
Synoptique de formation :
Intitulé de l’action :
Programme de formation (suivi et compagnonnage) des prestataires de santé sur la prise en charge des pathologies mentales et soutien psychosocial.
Commanditaire :
- Organisation MEMISA
- Organisation FMG
Organisation technique :
- Fraternité Médicale Guinée (FMG)
- Coordination régionale moyenne Guinée projet (FMG-MEMISA).
Partenaires financiers du projet :
- Organisation MEMISA/ Gouvernant BELGE
Durée de la l’action :
- Deux semaines (du 14 au 30 Juin 2021)
Lieu :
- Conakry (CSA Hafia minière), Kindia (CSA Moriady), Labé (CSA Tata1), à Télimélé (CSU et CSP-IIFS).
Facilitateurs :
- Dr Michel DEWEZ Psychiatre-Psychanalyse et Dr. SANGARE Siaka
Aspects abordés :
- Connaissance générale sur la psychiatrie, les pathologies psychiatriques, leur prise en charge
- Les consultations conjointes et les techniques de consultation ;
- Les exemples cas (questions réponses et commentaires) ;
- Visite à Domicile.
Participants :
- Dix-neuf (19) prestataires de santé : un (1) du CSA Hafia minière, un (1) du CSA de Moriady, deux (2) du CSP Timbo, deux (2) du CSP de Thianguel Bori, un (1) du CMA de Timbi Madina, un (1) de CSP de Korbè, un (1) du CSU de Pita, deux (2) du CSA de Tata 1, trois (3) du CSU de Télimelé, un (1) CSPe-IIFS, un (1) de la DPS de Labé, un (1) de la DPS de Mamou, un (1) de la DPS de Lélouma, un (1) de la DPS de Pita.
Introduction :
L’intervention de MEMISA en Guinée avec FMG vise à améliorer l’accès aux soins de santé de qualité par le renforcement d’un partenariat avec la société civile locale et des structures de santé, intégrées au système de santé. L’accent est mis sur le renforcement du système de santé local.
L’intervention est construite autour des trois axes opérationnels de développement :
La promotion de la bonne gouvernance, l’amélioration de l’offre et appui à la demande,
Dans le cadre de l’amélioration de l’offre basé sur le renforcement des capacités du personnel de santé par des échanges et stages pratiques, en collaboration avec les différents acteurs qui apportent des expertises, les séries de formations en santé mentale sont initié et organiser dans le but d’échange entre les prestataires de santé des centres de santé appuyés par le projet et le psychiatre, pour une amélioration de la qualité de prise en charge des malades en générale et en particulier des malades mentaux.
- Contexte et justification de l’atelier de formation
A l’instar des autres missions, cette nouvelle mission a permis de faire une évaluation des acquis du programme dans le processus de prise en charge des malades mentaux et épileptiques pour mieux accompagner l’élaboration du nouveau programme de santé mentale DGD en Guinée pour la période 2022 – 2026. Le séjour de Dr DEWEZ a permis de relancer le renforcement des capacités de manière pratique basée sur des échanges, des études de cas, des consultations conjointes et des visites de terrain ou visite à domicile afin de pérenniser les bonnes pratiques du réseau des dix centres de santé ciblés par le projet, aussi bien au niveau central qu’au niveau périphérique.
Ces forums ou ces séries de formation ont permis à Dr. Michel DEWEZ de poursuivre le dialogue et l’apprentissage des nouveaux prestataires tout en se basant sur la redynamisation d’une équipe de Santé Mentale composée d’anciens et de nouveaux qui travaillent ensemble pour les meilleurs profits des populations vulnérables.
1. Objectif général :
Réaliser le suivi – post formatif afin d’évaluer la prise en charge des pathologies mentales pour les nouveaux prestataires et un accompagnement des anciens.
2. Objectifs spécifiques :
- § Organiser des missions de consultations conjointes et discussions théorico-clinique dans les centres de santé ;
III. Résultats attendus :
- Le programme précis de la mission est élaboré et validé par les différentes parties prenantes ;
- La missions de consultations conjointes et discussions pratiques dans les dix centres de santé sont réalisées ;
- Un plan d’évaluation et des stratégies de prescription rationnelle des médicaments en santé mentale sont mise en place ;
- La formation des soignants et des activités de prise en charge des malades mentaux suivi et accompagnées.
- Une prospection et définition des activités pour la nouvelle subvention DGD sont faites ;
- Un plan de communication entre les prestataires au niveau local et Dr Michel DEWEZ est renforcé ;
- Méthodologie :
Dès l’arrivée du missionnaire à Conakry, une rencontre technique avec l’équipe de Fraternité Médicale Guinée et MEMISA a été organisée pour ficeler le calendrier de travail, définir et valider la démarche et les approches de formation.
Ensuite des missions de terrain ont été réalisées au niveau des centres de santé et dans les communautés respectives pour effectuer avec les prestataires des consultations communes et les discussions théoriques et pratiques.
L’atelier des exposés pour des échanges de pratiques entre professionnels sur les pathologies mentales et neurologiques a été organisé à Labé regroupant les anciens et nouveaux personnels de santé.
A la fin de l’atelier les participants avec l’appui des facilitateurs ont mis en place un système d’échange des acteurs impliqués en santé mentale.
- Calendrier et durée de la formation :
Dans le cadre de l’évaluation de la prise en charge, le suivi formatif pour les personnels des nouveaux centres de santé, la mise à niveau et l’accompagnement des personnels des anciens centres de santé partenaires ; le projet de renforcement de la société civile locale et des structures de santé en collaboration avec FMG et l’ONG Belge MEMISA ont organisé une mission de formation, de partage d’idée et d’expériences sur les questions de Santé Mentale pour une période de 13 jours.
- Déroulement de l’atelier :
1) Etape de Conakry (CSA de Hafia minière) :
Du 14 au 15 Juin 2021 :
Les activités ont commencé par une rencontre technique avec l’équipe de Fraternité Médicale Guinée et MEMISA pour ficeler le calendrier de travail, définir et valider la démarche et les approches de la formation.
Ainsi après une validation du programme de l’ensemble de la mission avec quelques aménagements, cette première journée a été entamée par une série de consultation et d’entretiens avec les patients et les prestataires de santé.
Consultations conjointe avec l’équipe santé mentale :
Une première patiente fut consultée : il s’agit d’une jeune infirmière âgée de 20 ans se plaignant d’une céphalée de tension mais en conflit avec sa belle-famille (chez laquelle, elle vit), suite à sa stérilité sa belle-mère voulant imposer une coépouse féconde à leur fils.
Proposition du prestataire fut la prescription d’antidépresseur « à faible dose ».
Leçon à retenir : les céphalées ne sont que la « carte de visite » pour initier la consultation. Proposition au prestataire : de rencontrer avec la patiente et son mari, puis élargir par la suite pour aborder le conflit familial.
– le 2ème cas clinique : Epilepsie GM (grand mal) (?) d’apparition soudaine chez un enfant de 3 ans et demi. Proposition du prestataire : prescription de carbamazépine.
Proposition au prestataire : interroger le patient et les accompagnants pour savoir la cause de cette subite épilepsie et la véritable nature de ces crises ?
– le 3ème cas clinique : est un patient de 20 ans qui présente selon son frère divers symptômes mal systématisés (vertiges, crises, fugues, prononce des mots incompréhensibles). Le patient, au bégayement important, reprend les dit-symptômes et en démonte les qualificatifs dans sa langue maternelle. Essayant de faire préciser au patient le contexte historique de leur émergence, il se montre loquace et même prolixe malgré son bégayement, qui endort le prestataire, à son réveil, il lui propose un traitement anxiolytique.
Leçon à retenir : de quoi souffre réellement ce patient ? En refaire l’histoire détaillée et contextualisée, en rapport avec son décrochage scolaire actuel et sa situation familiale.
– le 4ème cas : est un patient souffrant de maladie de parkinson, âgé de 50 ans. Akinésie majeure, la paralysie respiratoire et l’akinésie des muscles de la déglutition est telle que la moindre fausse route peut faire craindre la surinfection pulmonaire et la pneumonie fatale. Le patient, non sans angoisse ni appel à l’aide, semble prisonnier de cette armure que sont tous ses muscles hypertoniques.
Traitement du prestataire : vitamine B, Laroxyl, akineton.
Proposition de traitement : par L-Dopa. Non disponible en Guinée aux dires du prescripteur. Je lui propose de contacter le service neurologie en bonne collaboration avec FMG, qui propose : Modopar. Stop le reste. Un membre de la famille dit que « Modopar est efficace mais l’a rendu fou « hallucinations visuelles, disait n’importe quoi ».
Le changement de traitement est maintenu. Le revoir à la fin de la semaine pour évaluation et suivre de façon rapprochée.
Leçon à retenir : les effets secondaires « psychiatriques » des neurotropes ne sont pas les signes d’une psychose. ES corrigibles par neuroleptique (non incisifs).
Débuter le traitement par des doses minimales à augmenter progressivement. Ne pas exclure pour autant une double pathologie. Nécessité d’une réévaluation régulière rapprochée (deux fois par semaine en début de traitement). Le facilitateur a utilisé la méthode participative basée sur les discussions, sur les pathologies psychiatriques leurs diagnostics différentiels, les cas cliniques et les consultations conjointes, puis une synthèse de chaque cas abordé.
2) Etape de Kindia (CSA de Moriady) :

Du 17 au 18 Juin 2021
Co-consultations avec le médecin du centre.
Les activités de la journée ont commencé par la présentation de la mission au chef de centre et à l’agent communautaire du centre, tout en faisant cas des objectifs de la mission, les principales activités, résultats attendus et sa durée puis ensemble une micro-planification rationnel fut fait.
– ainsi une patiente de 25 ans faisant un premier épisode psychotique en 2019, soumis à l’halopéridol (5 mgr/j) depuis, présent une importants ES neurologiques (dyskinésies bucco-linguo-faciale, contractures des mâchoires, etc.). S’en plaint.
Proposition de traitement : Anamnèse détaillée sur le plan psychiatrique, une diminution de moitié de la dose journalière d’Haldol s’impose (qui aurait pu être faite il y a des mois…). Si les médicaments ont normalisé le tableau clinique, la situation familiale, sociale et professionnelle n’est pas brillante (patient stigmatisé au sein de sa famille, sans avenir ni perspective). Proposition de confier le patient à Monsieur l’agent communautaire du centre. Le médecin me demande d’être l’auteur de cette demande parce que si c’est lui qui la porte, « l’agent communautaire pensera qu’il le fait pour se décharger du patient »
– 2ème Patient : de 18 ans, handicapé mental et physique (tremblements, crises d‘épilepsies). Sous carbamazépine et AD (antidépresseur). Persistance de crises, diagnostic EGMé (épilepsie grand mal) selon le Médecin, l’amitriptyline améliorerait le tremblement. Net syndrome cérébelleux et sérologie positive pour la toxoplasmose. Stop au AD et augmentation carbamazépine.
Solution : Renouvellement de prescription d’antiépileptique.
- 3ème patiente : de 15 ans,
| Élève et en provenance de Nzérékoré fut consulter pour nervosité, conduite de fugue, notion de perte de connaissance, agitation, pleur et des cris avec une évolution de 2ans : Selon les accompagnants : « il y a de cela 2 ans pour une toute première fois, elle était partie étudié le coran à l’école coranique, elle nous a rapporter qu’elle a vu le serpent sur la route, qu’elle a eu peur et tout de suite elle est tombée, pendant les jours suivants nous avons constaté qu’elle devenait de plus en plus très nerveuse, son visage devenait fermé comme si elle est en querelle avec quelqu’un, elle cherchait toujours à fuir des autres, et si nous cherchons à la maitriser, elle se bagarrait avec les gens et elle cassait tous les objets dans la maison, nous l’avions plusieurs envoyer chez les tradi praticiens sans suite favorables, c’est pourquoi nous avons demandé une consultation dans votre structure ». Selon le patient : « Une fois j’étais parti à l’école coranique j’ai eu les maux de tête insupportables, j’ai demandé de rentrer, et je suis sortie avec mes amis, au moment où je rentrais avec eux au dehors, j’ai vu un serpent traversé la route aussitôt j’ai demandé à mes amis s’ils ont pas vus le serpent traversé la route, ils n’ont répondu non qu’ils n’ont pas vus, après un petit temps je suis tombé. Depuis lors je tombe à chaque fois, je trouve que quelqu’un me donne l’ordre de tuer mes parents, ou bien de sortir de la maison, si non lui va me tuer, une fois je vivais avec ma tante j’ai essayé de poignarder ma tante sans me rendre compte, parfois je vais en classe je vois pas bien le tableau puis je vois cette personne devant moi et je tombe. C’est ce qui m’arrive, je ne sais pas mieux l’expliquer » ; Pas antécédents : psychiatriques, Elle occupe le deuxième rang de naissance dans la famille ; 2/9 chez son père et 2/7 chez sa mère A l’observation : Malade consciente coopérative, EG conservé ; température 36,5°c pouls 70 pulsations/mn. Au total : Névrose sous réserve de revoir la malade après une semaine. |
Entre temps :
- Une 4ème patiente de 67 ans en provenance de sougueta fut reçue pour agressivité, délire, promenade inutile, propos incohérents, hallucination et insomnie ;
| Selon la famille (son fils) : « depuis plus de 5 ans elle est très sévère envers nous, elle crie à la maison personne ne dort, elle s’agite, elle refuse de travailler, elle ne fait plus rien, elle agresse les gens, sans cesse, elle voie dans l’avenir, elle nous dit que des choses vont arriver, elle est une prévoyante, ces comportements là nous fatigue vraiment, nous l’avions traiter à Donka pour une première fois tous allait bien , elle a refait la même chose après un an sans traitement elle s’est améliorée pendant 6 mois et depuis plus d’un an elle est malade sans suite ainsi nous avons demandé une consultation dans votre structures, si c’est pas à cause de sa maladie là, elle ne parle pas beaucoup, elle est avec tout le monde, prépare le mangé, elle fait son petit commerce, nous avons fait plusieurs traitement traditionnel sans aucune suite favorable »; Selon la patiente : Dès sa rentre dans la salle, elle se présente « je vous salue, je suis arrivé, je suis malade » question au malade : dit nous ce qui peut arriver demain ? malade : « je peux pas dire ça ici, c’est pas par tout que nous devons dire les choses, eux (les parents) pensent que je suis devenu folle, j’ai parlé avec l’une de mes tante, c’est elle qui m’a dit de venir chercher les médicaments, je parle avec Dieu, celui qui est au pouvoir actuellement c’est un petit fils, le président Sékou TOURE est le jeune frère de mon papa, moi je vais mieux comme ça, je suis prévoyante, c’est Dieu qui m’a rendu comme ça, c’est, s’il accepte que je parle que je vais parler, je suis née comme ça, je vais prendre les médicaments si vous me les donnez ». Après les échanges entre médecin le diagnostic de psychose chronique (BDC) fut retenu, elle est soumise sous l’halopéridol à faible dose, 2,5mg par jour pendant 21 jours et revoir la patiente pour une seconde consultation. |
Une autre patiente est consultée : âgée de 38 ans résident à Kindia dans le quartier Komoyah qui avait comme motif de consultation, : trouble de comportement, agressivité, logorrhée, pleur, insomnie et délire,
Chez laquelle le diagnostic de manie fut retenus, soumise à halopéridol 5 mg par jour pendant une semaine et la revoir pour une seconde consultation ;
Conclusion : le médecin a compris le schéma de l’entretien 1234, qu’il maniait intuitivement.
Il parle des difficultés d’approvisionnement en médicaments et de son vœu de formation.
Au total ; neuf malades (anciens et nouveau) ont été consultés ;
Activité communautaire à Foulayah chez Fatim SDF
Rencontrer à la devanture de son container où il vit dans le marché de Foulaya.
Question : Fatim est sans traitement neuroleptique. Le bailleur de l’action (Mémisa ? UE ?) rembourse les frais des traitements non au patient mais à un tiers (et à la demande de celui-ci), membre de sa famille qui s’en porte garant, me dit-on. Comment faire avec Fatim, seule sans famille ni soutien ?
Autre question : Fatim a-t-elle besoin de traitement médicamenteux ? Et si oui, comment le lui administrer ?
Au marché de Foulaya, Fatim est assise face à un foyer sur lequel cuisent quelques feuilles dans un vieux bidon, à l’entrée de son container, protégée de la vue de tous (et de la route) par des herbes hautes. Elle soliloque. Fatim nous accueille dès notre arrivée. Formules de politesse en poular. Quelques mots échangés. Elle dit préparer pour son mari qui est « par là… » et ses enfants qui vont revenir de l’école. Calme et souriante, elle semble sereine. Monsieur Deen la rencontre journellement. Une femme du voisinage la baignerait toutes les semaines. Pas de signe de souffrance ni « sociale » (ostracisme, rejet suite à des comportements difficilement acceptables, etc.) ni individuelle. Les troubles de la pensée de nature psychotique sont présents (soliloquie, dialogue hallucinatoire ? déni du décès de tous les membres de sa famille assassinés – dit-on – en sa présence lors d’un conflit armé en Sierra-León dont elle est originaire) mais ne semblent pas la handicaper. Elle n’exprime aucune demande de soin.
Y a-t-il là indication de neuroleptisation ? Ne risque-t-on pas de déstabiliser un équilibre pécaïre mais bien présent ? L’étayage social n’est-il pas à privilégier prioritairement ? Un traitement neuroleptique ne risque-t-il pas d’obliger Fatim à la confrontation dramatique avec la réalité de sa vie d’aujourd’hui ? Et comment lui permettre un accès aux soins ? Un demi-comprimé de haldol 5 mgr pourrait avoir son sens et couterait environ 1 euro/mois. Mais cela demanderait une attention quotidienne d’un tiers pendant des mois, des années peut-être. Un traitement par neuroleptique dépôt (haldol-décanoas, une ou deux ampoules de 50 mgr tous les mois) coûterait dix fois plus. Accepterait-elle ces injections mensuelles qui devraient s’administrer pendant aussi longtemps ?
A moins qu’un traitement neuroleptique n’améliore suffisamment son rapport à la « réalité » (et à « sa » réalité…) pour qu’elle se responsabilise elle-même tant concernant son éventuel traitement que concernant son présent et son futur (et donc… son passé) ?
Nous laissons la question en débat au sein de l’équipe de Moriady.

Vendredi 18 juin 2021
Pour répondre à l’observation pertinente du professeur Yves Coppieters dans le « Rapport d’évaluation intermédiaire du Programme MEMISA en Guinée » concernant les ouvrages de référence en psychiatrie, nous avions à trouver une alternative au mhGAP de l’OMS. Celui-ci, disons-le ici simplement, doit supporter toutes les critiques faites et à faire à l’actuelle psychiatrie américaine et abâtardit la clinique en assimilant maladies mentales, maladies physiques (troubles neurologiques) et consommation de substances psychoactives. Trois mondes aux logiques radicalement différentes, à respecter.
La critique du mhGAP demandera plus de quelques lignes que je développerai ailleurs que dans ce présent rapport de mission.
La formation a commencé par les mots de bienvenue aux participants,
La formation est cadrée avec l’un des objectifs du projet FMG/MEMISA à savoir le renforcement du système de santé en passant par la société civile à travers le renforcement de capacité des personnels de santé,
3) Etape de Labé (CSA de Tata 1) :
Du 21 au 25 Juin 2021 :
Un atelier de formation est organisé à pour les prestataires des centres de santé des cadres des DPS,
Sont invités à cet atelier :
District sanitaire de pita : 3/4
District sanitaire de Labé : 4/4
District sanitaire de Lelouma :3/4
District sanitaire Mamou : 3/3
13 présents sur 15 sont invités avec un taux de participation de 87%
Cet atelier est animé par 2 facilitateurs dont 1 est venus de la Belgique. Ensuite Mr le représentant de FMG a souhaité la bienvenue et un agréable séjour à tous les participants
Mesures de COVID sont prises pendant la formation : port systématique des bavettes et usage de gels hydro alcooliques ;
La cérémonie d’ouverture était présidée par Mr le représentant de FMG, et a connue deux interventions :
Le représentant de FMG a situé l’atelier dans son contexte, tout en mettant l’accent sur cette formation des prestataires. Et pour finir, il a émis le souhait que les participants puissent mettre cette occasion en profit pour se doter de toutes de nouvelles connaissances nécessaires en vue d’améliorer la qualité de la prise en charge des malades mentaux dans les formations sanitaires avant de déclarer l’ouverture officielle de l’atelier.
Il reste à souligner que cette formation, fait office d’un échange entre le nord et le sud, entre les différents prestataires sur le partage d’idée et d’expérience issus des terrains et des connaissances professionnelles.
Après cette brève présentation de la physionomie de la salle, le facilitateur s’est adressé aux participants pour leur parler un peu de sa longue expérience professionnelle dans la prise en charge des malades mentaux, en signifiant que « c’est en écoutant les malades mentaux que nous pourrions comprendre leur quotidien et de ce qu’ils vivent, afin de mieux expliquer leur maladie » ce que dit le patient, ce qu’il récent, et pourquoi il le dit ; puis prendre le temps de leur écouter ;
Pour enfin poser une bonne hypothèse de diagnostic il faut faire référence : à
La méthodologie suivante :
- Plaintes de la famille
- Symptômes et signes du patient
- Ce que le patient dit et pourquoi, il le dit
« Il reste à signifier que la maladie mentale fait allusion à trois dimensions »,
- La dimension médicolégale/jugement moral
- La médecine
- Et la psychopathologie
Un pré test est administré aux participants pour évaluer leur niveau de connaissance sur les maladies Psychiatriques.
Le 1er cas clinique :
Il s’agit d’une jeune fille de 16 ans, reçu pour
-notion des crises après un échec de mariage
Au terme de l’examen une perturbation de la dynamique familiale est retenue
Prise en charge proposée
Trouver un interlocuteur neutre pour aider la famille et la patiente
Le 2ème cas clinique :
Il s’agit d’un jeune de 25 ans, reçu pour
Agitation, Fuite, Soliloquie
EV : depuis la naissance
Histoire de la maladie : Les parents déclarent que la maladie a commencé depuis l’enfance. Les parents ont pensé que l’enfant a une surdi-mutité
Parce qu’il ne parlait pas ; progressivement il s’agite il fait de tentative de fuite et parler seul. Il ne savait pas comptait
Au terme de l’examen le diagnostic de déficit mental et trouble de comportement ont été retenus
Prise en charge proposée
- Conseils
- Trouver une activité au patient pour assurer l’insertion socioprofessionnelle

Le 3ème cas clinique :
Il s’agit d’un jeune reçu pour
Mutisme, Idée de remord, Fugue, Ralentissement psychomoteur et Anorexie
EV : 1an environ
Au terme de l’examen le diagnostic de mélancolie est retenu
Le traitement suivant est proposé
- Halopéridol 5mg
- Suivi du patient
Le 4ème cas clinique :
Il s’agit d’une jeune dame reçue pour : Agitation, Insomnie et Logorrhée
Selon les parents elle a développé plusieurs épisodes similaires traités, et elle s’est améliorée.
Le diagnostic d’Accès maniaque est retenu
Traitement proposé
- Largactil 100mg
- Halopéridol
- Suivi
Les formateurs ont expliqué les formes de psychose qui se résume en :
Psychose aigue et les psychoses chroniques.
Chaque présentation a fait l’objet des questions, et d’échange, le tout sous la coordination des formateurs.
La deuxième journée de la formation : : Les activités de la journée ont commencé par la lecture du rapport de J1, après amendement et suggestion le rapport fut adopté par l’ensable des participants
Au cours de la journée quatre cas clinique ont fait l’objet de la consultation conjointe et de de débat :
Le premier cas : une femme âgée de 40 ans résident à Tata 1 venue pour agitation, trouble de comportement, logorrhée, hallucination visuelle.
| Selon les accompagnants : « le début fut marqué par les maux de tête violents, pleur, hallucination visuelle (elle disait avoir vu les gens qui rentre par la fenêtre pour lui faire peur et même venir l’étranglé, chose dont nous n’avions aucune connaissance et cela a été qualifié comme un mauvais sort ou un truquage par sa coépouse), elle faisait répéter son nom sans cesse quand elle se trouve dans son état d’agitation, elle a quatre enfant à sa charge et son mari qui est aussi aveugle, souvent dans son état d’agitation, nous l’entendons dire c’est venu ? c’est venu ? nous l’avons traiter chez les guérisseurs plusieurs fois sans suite favorable, finalement nous étions obligés de l’enchaîner à la maison pour la mettre en sécurité et mettre les autre membre de la famille en sécurité parce qu’elle commençait à cacher les objets dans la maison et aussi le bien des autres, en fin nous pensons que sa coépouse n’a pas accepté son mariage, une quand elle s’est retournée chez son mari, elle est sortie et laissé les habits de son enfant étalés au soleil, à son retour, elle a trouvé que quelqu’un a coupé une partie de sa robe, quand elle est partie au marigot pour puiser de l’eau elle a retrouvé la partie coupé à la robe sous une grotte ; c’est en ces moment qu’elle a vraiment soupçonné sa coépouse pour ce qu’elles étaient les deux dans la concession, entre temps son enfant est tombé malade, ils l’ont envoyé au centre de santé arrivé aussitôt l’enfant a été transféré à l’hôpital où il a trouvé la mort, et sa coépouse a été encore accusé, un plus tard elle a accouché une mort née, cette fois-ci sans mettre en cause sa coépouse quelques semaine après elle développe encore sa maladie ». Cette patiente ne laissait jamais parler sa sœur qui l’accompagnait, très agitait, elle parlait sans arrêt. Elle se levait et passait saluer toutes les personnes dans la salle ; Selon le patient : « c’est ma coépouse qui m’a rendue malade parce qu’elle ne veut pas mon bonheur, je ne suis pas sa coépouse, je suis pas son ennemie , je suis malade, moi je suis la femme d’un docteur, vient ici, je n’aime pas ça, quitte là-bas, je suis une belle femme, je préfère m’arrêter pour voir tout le monde, attend-moi » elle s’arrête brusquement en regardant au tour de la table comme si elle lisait quelque chose dans le visage de gens assis au tours, en disant « attend moi , c’est ne pas bon, je n’ai pas de sang dans mon corps, c’est docteur Mamadi que je connais, vient ici, je ne sais pas, ça c’est pour qui, arrêtez ?? arrêtez ?? » disait la patiente. |
Diagnostic : Trouble bipolaire, malade à suivre dans cette phase maniaque, traitement proposer : halopéridol, à revoir après deux semaines ;
Troisième cas : une jeune femme âgée de 33 ans
Selon les accompagnants le début fut marqué par les maux de tête puis elle tombe sans se rendre compte, la crise pouvait faire 5 à 10 mn environ
Selon la patiente : dès que je récent les maux de tête, des fois la peur ou nervosité, je fais les crises, par fois les parents de mon mari m’accusent d’avoir pris les médicaments pour ne pas tomber enceinte et ils poussent mon mari, de se trouver une seconde femme, mais si j’arrivais à gagner l’enfant cela allait résoudre beaucoup de mes problèmes,
Diagnostic : c’est un cas de névrose
Il été décidé d’impliquer son mari dans la psychothérapie
Quatrième cas : une jeune fille âgée de l6 ans ;
Selon les parents : le début fut marqué par l’agressivité de son entourage, refus de manger, retrait aux activités quotidiennes, « elle parle seule, elle aime s’isoler, elle pleure, elle dense, elle détruit se biens ».
A l’entretient dans la salle la malade n’avait pas accepté de se livrer à nous, aussitôt elle a été
Isolée avec sa sœur, selon la patiente : « Taibou ne veut pas que je parle, partons à la maison ».
Déjà sous traitement au centre de santé associative de Tata1, les prestataires ont eu la recommandation de continuer le traitement et revoir les facteurs sociaux dans sa prise en charge.
Cinquième Cas : fut reçu après plusieurs échanges autour de la 4ème
Selon l’accompagnant (son frère cadet) : le début fut marqué par tentation de défoncer la porte du magasin ; l’intention de conduire un véhicule, refus de s’alimenter, de parler, avec des promenades inutiles, il commençait à se déshabiller, il communiquait par les gestes, il commençait aussi à s’attaquer au véhicule, nous avons décidé de l’attacher à la maison.
Le diagnostiqué de Schizophrénie,
Il a été recommandé aux prestataires de commencer le traitement avec Halopéridol à faible dose.

Au total : cinq malade de pathologies différentes ont été consultés et prise en charge.
La troisième journée : la journée a commencé par la lecture du rapport de la deuxième journée, les participants ont apporté leur critique et suggestion pour l’amélioration et validation du rapport de la deuxième journée.
Après avoir validé le rapport de la deuxième journée, quelques objectifs d’apprentissage pour la consultation des malades mentaux et le schéma à suivre ont été présentés par les facilitateurs.
Objectifs d’apprentissage :
- Être en mesure d’évaluer un malade mental
- Être en mesure de prendre en charge des pathologies mentale non traites
- Savoir quand, comment et vers quel spécialiste oriente les malades
- Être en mesure de faire le suivi des malades mentaux
- Être en mesure d’évaluer les conditions sous- jacentes et concomitante
- Traiter les personnes avec respect et dignité
- Essayer de comprendre les perspectives de la personne malade
- Introduire vos questions de manière respectueuse
- Ne pas se précipiter pour faire une consultation
- Ne pas remettre en question les fausses croyances
- Chercher à comprendre comment la vie de la personne a été affectée
- Défendre les droits de la personne malade.
Les questions qu’il faut se poser devant un malade souffrant de pathologie mentale :
Question 1 : La personne souffre-t-elle d’une pathologie mentale ?
» Si les individus souffrant de pathologie mentale peuvent avoir des pensées, des convictions ou des discours anormaux, ceci ne signifie pas que tout ce qu’ils disent est faux ou imaginaire.
Savoir écouter attentivement est la clé de l’évaluation d’une psychose.
Plusieurs consultations peuvent être nécessaires pour garantir une évaluation complète. Les aidants sont souvent une source d’informations précieuses
La présentation du schéma à suivre pour la consultation :
- Interroger les parents de patient pour l’histoire de la maladie
- Faire sortir les parents et interroger le malade de quoi il soufre
- Demander le malade de raconter sa vie
- Faire venir les parents, le malade plus le prestataire et discuter ensemble
Question 2 : Quelle sont les causes éventuelles physiques, sociale de ces symptômes (manifestations) et peuvent-elles être traitées ?
» » Écarter le délire* provoqué par des causes physiques aiguës comme une blessure à la tête, des infections (par ex. neuropaludisme, sepsis* ou urosepsis*), une déshydratation ou des anomalies métaboliques (par ex. hypoglycémie*, hyponatrémie*).
» » Écarter les effets secondaires médicamenteux (dus par exemple à certains médicaments antipaludiques.
Rechercher les signes suivants en cas de psychose :
- Suspicion en conviction erronés
- Hallucination
- Pensées désorganisées
Question 3 : S’agit-il de quelle pathologie
» Écarter le trouble maniaque. Rechercher les signes suivants : diminution des besoins en sommeil humeur euphorique, expansive ou irritable pensées qui défilent, tendance à être facilement distrait augmentation de l’activité, sensation d’énergie accrue ou élocution rapide comportement impulsif ou irresponsable, comme la frénésie jeu ou d’achat, la prise de décisions importantes sans planification adéquate
◆◆ estime de soi démesurée
Pendant la journée nous avons réceptionnés quatre malades dont deux femmes à savoir : Un sujet masculin, âgé de 26ans
Venu pour : consommation de drogue, trouble de comportement, promenade sans objectif, isolement, propos incohérents.
| Selon ses parents : d’après son frère « il était au village, pendant tout son temps au village, il travaillait pour les gens pour gagne de l’argent à ses besoins, un moment donner il était parti au Sénégal pour faire le commerce, c’est de là-bas qu’il a commencé à fumer la drogue ; depuis lors il a délaissé toutes ses activités de commerce, présentement il ne fait rien comme activité à la maison, il reste hagard comme la maison, très bizarre et nous le comprenons plus. Selon le patient : « Rien ne me fait mal tout ce que mon frère a dit il a raison, je suis pressé, j’ai un programme, mon travail est secret pour moi, je ne dis à personne, c’est mon frère qui me dit de venir ici sinon moi je ne suis pas malade, j’ai un diable qui me dis de n’est pas dire mon secret a quelqu’un, mon diable aime mon sang, mon travail c’est de me promener seulement, je suis avec un diable qui me dis de ne pas arrêter de fumer, ma maman aussi ma dis de ne pas fumer à la maison ». |
Conduite à tenir : Revenir après quelques jours
Un autre sujet féminin âgé de 21 ans
VP : Agitation, agressivité, insomnie, trouble de comportement, anorexie, pleur seule.
Selon son père : « pour la première fois, elle était tombée malade du paludisme, c’est ça qui lui a mis dans cet état, moi j’étais en côte d’ivoire ils m’ont informé de sa maladie et je suis venu la prendre pour l’envoyer au centre de santé ».
Selon la patiente : « je suis marié depuis 2012 et mon mari m’aime, je suis perdu laisser moi parler, vous ne connaissez pas ma souffrance, je ne connais pas mon ami, c’est mon chapelait laisser moi piétiner, je ne suis pas malade, ma mère est vivante, Tantie Djenaba, ne rentre pas dedans, je suis l’ami des fous ».
Diagnostic : Psychose maniaque
Conduite à tenir : Haldol 5 mg, 1cp/ jour, Largactil 100 mg, 1cp/jour
Un autre sujet de sexe masculin ;
VP : parle seul, trouble de comportement, agitation, hallucination.
| Selon son père : « Il était au centre-ville ici a Labé en 2002, on m’a informé au village qu’il est malade et je suis venu, à mon arrivée pendant notre échange j’ai compris qu’il est malade mentalement, je lui ai envoyé au village pour le traité à l’indigénat et sans suite, aucun changement de son état de santé, il mange bien, il boit et il fait de fois quelques commission de sa mère, de fois tu le voit parler comme s’il parle avec un diable, en disant quitté derrière moi, il se gifle, en disant aussi que c’est les diables qui le gifle, nous ne comprenons plus rien ». Selon le patient : « je ne sais pas, je ne suis pas malade, j’ai oublié, rien ne me fait mal, je ne connais pas, j’ai oublié le nom de mes frères, je ne sais pas j’ai oublié ». |
Diagnostic : Schizophrénie
Traitement : Haldol 5 mg à faible dose, ½ CP/jour, revoir le patient après 21 jours ;
- Un sujet féminin âgée de 35 ans
VP : rupture médicament, et rechute des symptômes, c’est un patient qui est sous traitement, pour la première fois, elle a été consultée pour agitation, agressivité, isolement, délire, hallucination.
| Selon son entourage : la maladie a commencé par l’isolement sans avoir aucun contact de son entourage, elle dense, elle chante, elle pouvait lui seule manger trois à quatre plats par jour, on avait fait beaucoup de traitement à l’indigénat sans avoir une suite favorable de son état de santé, depuis qu’on a commencé de venir au centre de santé ici, il y a eu beaucoup d’amélioration de son état de santé par la grâce de Dieu, par rapport au début. Depuis qu’elle est tombé malade son mari ne nous a jamais assister pour son traitement, la première fois qu’elle est tombé malade, elle était nourrie, elle avait un nouveau-né, son nouveau-né était toujours à son dos et elle n’acceptait jamais de donner l’enfant a quelqu’un d’autre, jusqu’à ce que l’enfant ait rendu l’âme sur son dos. |
Diagnostic : Schizophrénie
Traitement : Haldol 5mg, ½ Cp/ jour
Après chaque acte de consultation les participants échangent avec les facilitateurs pour pouvoir poser le diagnostic et le traitement.
Vers la fin de la journée le facilitateur est revenu encore sur la suite de ses présentations en donnant l’explication sur quelques neuroleptiques utilisés dans le traitement de certaines pathologies mentales, dans lequel il a dit de commencer toujours le traitement thérapeutique par la faible dose.
Le schéma suivant fut présenté par les participants :
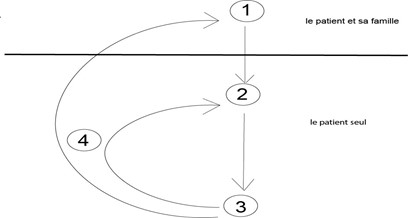
.
En 1, nous écoutons la famille du patient en sa présence.
La famille sort ensuite et nous restons avec le patient seul.
En 2, nous interrogeons et examinons le patient pour recueillir les renseignements nécessaires.
C’est l’étape du diagnostic neuropsychiatrique.
En 3, nous donnons la parole au patient afin qu’il nous explique ce qui lui arrive, qu’il nous parle de son expérience de la maladie de son point de vue.
En 4, nous tentons de dégager le sens de ses symptômes tels que décrits en 1 (par la famille) et 2 (en interrogeant et en examinant le patient) en fonction de ce que le patient nous aura appris de lui, de son histoire, de son environnement familial, social et professionnel, et de ce qu’il vit.
C’est l’étape psychopathologique.
Il s’agit, lors du point 4, de dépasser le symptôme du patient, de vouloir comprendre son sens, de s’interroger sur le vécu du patient autant que sur son propre vécu de soignant, et c’est pour une meilleure compréhension de la maladie, de la façon dont elle se manifeste chez le patient et de ses répercussions aussi bien sur le patient que sur sa famille et sur son entourage.
C’est sur cette base seulement que nous pourrons aider nos patients en proposant des réponses : parole, écoute et dialogue, médicaments, suivi, réhabilitation.
Puis une large explication est donnée sur les neuroleptiques :
Classification thérapeutique :
- Médicaments sédatifs et anxiolytiques : Nozinan; Tercian; Largactil;
- Les médicaments globalement antipsychotiques : Haldol, Rispéridone, moditen, majeptil ;
Tableau 2 :
| TRAITEMENT | HALOPERIDOL | CHLORPROMAZINE |
| Dose de départ | 2.5 mg | 50-75 mg |
| Dose efficace typique | 4– 10 mg/jour (dose maxi 20mg/j) | 75 – 300 mg/jour |
| Voie | Orale/ intramusculaire | Orale |
Après une longue discussion entre les participants et aussi les formateur les diagnostics différentiels et unanime est fait sur les troubles bipolaire et unipolaire.
Puis le facilitateur a donné des explications sur le diagnostic différentiel d’un épisode maniaque et d’une psychose maniacodépressive.
Au total : 6 malades ont fait l’objet des consultations conjointes (anciens et nouveaux) ;
La Quatrième journée : elle a débuté par la lecture du rapport de la troisième journée suivie des amendements et surjection,
Puis les consultations conjointes avec des cas cliniques ;
- Un premier patient est vu, il s’agit d’un jeune homme âgé 19 ans, venus pour des crises épileptiques diagnostiqué pour épilepsie petit mal ;
- Un deuxième patient âgé de 30 ans agent commercial de profession reçu pour une première fois avec des idées délirantes sur un terrain de Tuberculose ; finalement diagnostiqué pour psychose chronique, il a reçu comme traitement halopéridol 5 mg ½ cp par jour.
- Le troisième cas fut une patiente déjà suivi au centre de santé de Tata 1 pour psychose chronique sans véritable amélioration, décision : améliorer la relation entre la fille et sa maman, activité confiée à l’agent communautaire.
- Quatrième patient : âgé de 32 ans étudiant diplômé de profession, chez lequel nous avons conclus, une psychose récidivante,
- Et enfin deux autres malades sont vus respectivement pour Dépression (mélancolie) et psychose chronique sous traitement déjà à la psychiatrie de Donka.

Pour la cinquième journée : la journée a commencé par la lecture du rapport de la 4ème journée suivie des exposés, débat et témoignage sur la psychose et la dépression (les formes, les symptomatologies, leur diagnostic différentiel et leur prise en charge).
Le facilitateur a commencé par poser la question de savoir :
- Ce que sait la dépression ?
Comment faut-il ? Faire l’évaluation d’une personne souffrant de la depression:
Question 1 : La personne présente-t-elle un autre trouble dépressif ?
Évaluer les éléments suivants :
- A. La personne a présenté au moins l’un des symptômes de base du trouble dépressif pendant au minimum 2 semaines :
◆◆ Humeur dépressive persistante
Chez l’enfant et l’adolescent : irritabilité ou humeur dépressive
◆◆ Nette diminution de l’intérêt ou du plaisir dans toutes les activités, y compris celles appréciées précédemment. Ce dernier point peut inclure une baisse de la libido.
B. La personne a présenté plusieurs des symptômes suivants du trouble dépressif à un degré marqué (ou la plupart des symptômes énumérés à un degré moindre) pendant au minimum 2 semaines :
◆◆ Sommeil perturbé ou excessif
◆◆ Nette variation de l’appétit ou du poids (baisse ou hausse)
◆◆ Sentiment d’inutilité ou culpabilité excessive
◆◆ Fatigue ou manque d’énergie
◆◆ Difficultés de concentration et troubles de l’attention
◆ ◆ Indécision
◆◆ Agitation perceptible ou nervosité
◆◆ Élocution ou mouvements plus lents qu’à l’accoutumée
◆◆ Manque d’espoir en l’avenir
◆◆ Idées ou actes suicidaires.
C. L’individu rencontre des difficultés considérables à assurer ses activités quotidiennes personnelles, familiales, sociales, scolaires, professionnelles ou autres
Question 2 : Existe-t-il d’autres explications possibles aux symptômes (que le trouble dépressif) ?
» Écarter les pathologies physiques concomitantes qui peuvent ressembler à un trouble dépressif.
◆◆ Écarter et prendre en charge l’anémie, la malnutrition, l’hypothyroïdie*, l’AVC ou les effets secondaires médicamenteux (par ex. les changements d’humeur dus aux stéroïdes*).
» Écarter les antécédents d’épisode(s) maniaque(s).
◆◆ Rechercher si, par le passé, plusieurs des symptômes suivants se sont déjà produits simultanément :
-diminution des besoins en sommeil
-humeur euphorique, expansive ou irritable
-pensées qui défilent, tendance à être facilement distrait
- Augmentation de l’activité, sensation d’énergie accrue où
- Élocution rapide
- Comportement impulsif ou irresponsable, comme
- La frénésie de jeu ou d’achat, la prise de décisions importantes sans planification adéquate
- Estime de soi démesurée
» » Écarter le trouble du deuil compliqué dont les symptômes comprennent.
◆◆ Évaluer dans quelle mesure les symptômes entravent les activités ou mettent en danger la personne ou autrui.
Question 3 : Existe-t-il un trouble concomitant mental, neurologique ou lié à l’utilisation de substances psychoactives (MNS) nécessitant une prise en charge ?
» Évaluer la présence d’idées ou d’intentions auto agressives ou suicidaires.
» » Évaluer la consommation nocive d’alcool ou de drogues
» » Si un trouble MNS concomitant est diagnostiqué, prendre en charge ce dernier ainsi que le trouble dépressif
- Planifier et commencer la prise en charge
- Expliquer la situation avec une perspective réaliste et positive
- Expliquer et discuter de toutes les options de traitement
- Apporter un soutien psychosocial
- Expliquer en détail le processus de médications (par exemple, le temps d’apparition, les effets secondaires)
- S’assurer que la personne (et le cas échéant l’aidant) comprend/comprennent et accepte(nt) le plan de traitement
Les antidépresseurs :
Quel est l’antidépresseur de choix :
Quelle est la dose initiale de l’antidépresseur choisi ? »
Quelle est la dose maximale ?
Combien de temps faut-il pour que le produit ait ses effets ?
Quels sont les effets secondaires les plus fréquents ?
Leur caractéristique commune est l’aptitude à redresser l’humeur dépressive, voir à l’inverser en excitation euphorique hypomaniaque.
Ils se répartissent en plusieurs types :
- Tricycliques imipraminiques
- Imipramine (Tofranil)
- Clomipramine (Anafranil)
- Amitriptyline (Laroxyl)
- Les Inhibiteurs monoamine Oxydase (IAMO) :
- Classiques : (c’est-à-dire non sélectifs non réversibles) : iproniazide
- Nouveaux : (c’est-à-dire sélectifs MAO A) : toloxatone (humoryl 200 mg, 600 mg) et moclobémide (moclomine).
- Les antidépresseurs :
- Leur caractéristique commune est l’aptitude à redresser l’humeur dépressive, voir à l’inverser en excitation euphorique hypomaniaque.
- Ils se répartissent en plusieurs types :
- Tricycliques imipraminiques
- Imipramine (Tofranil)
- Clomipramine (Anafranil)
- Amitriptyline (Laroxyl)
- Les Inibiteurs momoamine Oxydase (IAMO) :
- Classiques : (c’est-à-dire non sélectifs non réversibles) : iproniaside
- Nouveaux : (c’est-à-dire sélectifs MAO A) : toloxatone (humoryl 200 mg, 600 mg) et moclobémide (moclomine).
Tableau 2 :
| Bilan | ECG Prostatique Oculaire Eventuellement : thyroïde EEG |
| Incident et accidents | Tachycardie, hypotension orthostatique tremblement, rétention urinaire (difficulté à uriner) sécheresse de la bouche constipation, sueurs nocturnes, Plus rarement la confusion mentale, inversion (manie) |
| Demi-vie | Supérieur de 6 à 24 heures |
| Contre-indication | Glaucome Hypertrophie prostatique Insuffisance cardiaque Association |
| Effet indésirable | Effets digestifs (nausées, vomissement) Eruptions cutanées, troubles sexuels Surdosage (irritabilité, fuite des idée, suicide ou tentative de suicide) Hyponatrémie, Hypoglycémie chez les diabétiques, vertiges, vision floue, |
| Durée du traitement | 4 à 6 semaines (traitement d’attaque) Puis 6 mois à 1 an prévention des rechutes Baisser très progressivement la posologie, |
Techniques de résolution des problèmes
- Identifier les problèmes
- Donner la priorité aux problèmes
- Choisir le problème à aborder
- Penser à toute éventuelle solution au problème
- Choisir la solution la plus appropriée
- Appliquer la solution
Que faut-il faire lorsque l’on suspecte une manie
Arrêter immédiatement la prise des antidépresseurs qui peuvent provoquer la manie et consulter un spécialiste
Que faire si les symptômes s’aggravent ou s’il n’y a pas d’amélioration après 4 à 6 semaines (réponse insuffisante) ?
Suivre 3 étapes importantes avant d’augmenter la dose
S’assurer que l’évaluation est correcte
S’assurer que la personne prend le médicament tel qu’il est prescrit
S’assurer que la dose est normale
S’il n’y a aucune amélioration après 4 à 6 semaines à la dose maximale, consulter un spécialiste
Précautions à prendre lors de l’utilisation des ATC :
- Eviter leur utilisation chez
- Les personnes âgées, les personnes atteintes de maladies cardio-vasculaires et la démence
- Les personnes ayant des idées, plans ou posant des actes antérieurs d’auto-agressions ou de suicide
- Si un ATC est le seul antidépresseur disponible dans ces groupes, il faut donc consulter un spécialiste
- Le traitement doit être poursuivi pendant 9 à 12 mois
- Réduire de manière progressive l’utilisation des médicaments en cas d’arrêt du traitement
- Ne pas prescrire des antidépresseurs à :
- Une personne en fonction de la sévérité de la dépression
- Quelqu’un qui est récemment endeuillé
- Aux enfants et aux femmes enceintes/allaitantes
Messages clés sont communiqués aux participants :
La dépression modérée à sévère est courante
Elle affecte la capacité d’une personne à exercer ses fonctions dans la vie quotidienne
La plupart des personnes se rétablissent
Vous pouvez évaluer et prendre en charge la dépression dans les centres de santé non spécialisés
Les options de traitement comprennent un soutien psychosocial de base, les antidépresseurs
Ne pas prescrire les antidépresseurs pour la dépression légère.
Le facilitateur a rappelé encore une fois l’importance d’écouter les malades qui ont la clé de leur maladie,
Sur le plan psychiatrique une profonde explication a été donnée sur les psychoses chroniques ; les différentes formes, le diagnostic différentiel, et leur prise en charge.
Après une longue intervention des participants, des commentaires, des questions, et des exemples sur les cas rencontrés dans leur pratique quotidienne, le facilitateur a cité quelque forme psychose chronique, à savoir la schizophrénie ; les psychoses délirantes chroniques (paranoïas, paraphrénie, les psychoses hallucinatoire), et la mélancolie.
Il faut noter que pour une schizophrénie : le point essentiel est la désorganisation psychique. Les facilitateurs s’est fait le devoir de donner tous les détails possibles sur les différents diagnostics et leur prise en charge ; les participants ont été attentifs, durant toute la formation avec une participation active.
De toutes les façons ils ont été interpelés aux participants, l’intérêt qu’ils doivent accorder à la prise en charge des pathologies mentales dans leur structure respective, tout en accordant un accent particulier aux échanges entre leurs paires et entre les formateurs et participants autours des cas cliniques ;
Aux directions préfectorales de la santé de veiller à la pérennisation des actions dans ces structures de santé publiques et privée à travers le renforcement de capacité, les plaidoyers et le suivi.
4) Etape de Télimélé (CSU et CSP IIFS) :
Du 27 au 28 Juin 2021 :

Dimanche 27 juin
Le personnel de santé et agent de santé communautaire du centre de santé urbain de Télimélé et le médecin du centre de santé pédagogique de l’institut international de formation en santé de Télimélé ont accompagné les visites à domicile des patients malades mentaux (anciens et nouveaux) dans les villages aux alentours de Télimélé (à Sogoroyah, Fillo et à Sarékalé). Tout ceux-ci sous le guide du président de l’association des patients (association des amis et parents des malades mentaux de Télimélé).

Arrivé au village Fillo, nous voici, accueilli en héros dans la famille de Mamadou Faliou DIALLO un sujet âgé de 25 ans, trouver enchainé dans une maisonnette en 2019, aujourd’hui qui nous réceptionne avec un grand sourire et qui donne à s’installe à toute l’équipe ;
Après les salutations, une première question est posée Mamadou Faliou DIALLO, « dit nous ce qui t’est arrivé quand tu étais enchainé dans la maisonnette ? »
| Il répond : Mamadou Faliou DIALLO « je ne sais pas ce qui m’étais vraiment arrivé en moment-là, mais je me souviens que, un jour j’étais au travail, je me suis fait remplacer par un ami, je suis parti quelque part, à mon retour mon maître m’a dit de rentrer à la maison, par la suite, ils m’ont dit de venir au village, soudain ils m’ont attaché, c’est ainsi que j’ai appris avec les parents que la tuberculose m’a rendu fou, j’ai constaté un grand changement en moi, avant mes pieds étaient dans le bois, je suis plus dans la maisonnette, je faisais tous sur place, maintenant je vais très bien ». Selon sa maman :« nous avons constaté un changement chez lui, c’est pourquoi, nous décidé de le détacher, il avait détruit beaucoup de nos objets, même là où il était enchainé, détruisait les objets, mais, il continue à fumer et à boire de l’alcool ». Mamadou Faliou DIALLO : « actuellement je travaille, je coiffe les gens, au moins, j’ai 4 à 5 clients par semaine, c’est le village, il n’y a pas beaucoup de monde, je veux maintenant chercher une femme, mais il me faut de l’argent d’abord avant tout ». Question : Est-ce que la famille est-elle d’avis pour que tu te mari ? Maman : « nous ne sommes pas d’accord pour qu’il se mari, parce qu’il fume et il boit encore ». Mamadou Faliou DIALLO : « non c’est parce que je leur confis plus mon argent, c’est pourquoi, ils ne veulent plus » ; Maman : « je pense il a des pensées qui défilent encore, il te donne quelque chose après il vient le réclamer encore, il se dénis de la famille par moment, en disant je ne suis pas l’un vous, je réclame les biens de mon papa, il peut dès fois sortir de la chambre et venir dormir au salon en disant que nous ne voulons pas son bonheur, il a retiré la natte que sa grande mère décédée avait donné à sa coépouse depuis plus de 5 ans ». Mamadou Faliou DIALLO : « cette natte-là m’appartient, ma grande mère m’avait l’offerte, même à l’enfance j’avais en tête de devenir guérisseur, je joue avec vous, ils ne m’envoient pas de ballon aussi, les enfants jouent sur ma natte ». Question : est-ce que tu as des pouvoirs pour traiter les malades mentaux ? Mamadou Faliou DIALLO : oui je peux les traiter, et je pense que je suis fort plus que les diables, si je voie un autre malade je vais pas l’aider, tout ce que je peux faire c’est de le coiffer, j’ai appris à coiffer, je l’ai bien maitrisé, ce métier, mais faire des actes pour me considérer malade, c’est de vouloir m’accuser, je vais ramener cette natte pour avoir la paix, je veux être journaliste ». |
Les résultats sont parfois spectaculaires d’une année (2019 à gauche) à l’autre (2021 à droite) chez cette ‘’jeune dame vue en 2019, après deux ans de traitement, revus en 2021 avec un état amélioré’’.

Avant (en novembre 2019)

Après (en Juin 2021)
Mais les échecs existent, liés par exemple à la non-observance de traitements d’entretien au long cours (un demi-comprimé de prise d’Haldol 5 mgr/jour) soit par négligence de l’entourage, soit par rupture de stock de médicament suite à une rupture d’approvisionnement.

La question du traitement par neuroleptique-retard se pose en termes économiques :
une boite de 5 ampoules de 50 mg d’haldol-décanoas (forme retard) coûte environ 300.000 fg. Un traitement au long cours nécessitera deux ampoules (100 mg) toutes les quatre semaines, soit 13 X 2 = 26 ampoules par an, soit environ 5 X 5 boites = 1.500.000 fg par an (un peu moins de 150 euros). Le coût en comprimé est d’environ un euro par mois, soit environ 120.000 fg par an.
Et puis, il y a l’inertie parfois rassurante du statuquo face à l’incertitude et aux risques du changement…

Ancien patient

Nouveau patient sous contention
| A commune rurale de Sarakalé un nouveau malade rencontre dans une famille polygame, ce jeune homme âgé de 22 ans et menuisier de profession est sous contention depuis plus de plus d’un mois. Selon la famille : son père « j’étais là, mais quand je suis revenu, j’ai trouvé qu’il se comportait bizarrement et très mal dans la communauté, il insultait, il continuait à parler seul sans cesse, il criait la toute la nuit, il ne se lavait plus, il prononçait les mots incompréhensives comme ‘’fasourana’’, je ne sais de quoi il s’agissait puis soudainement il appelle son frère un jour en lui disant qu’il souffre de bissimilaye, son maître lui a renvoyer depuis plus de trois mois, je lui ai pris, et je lui ai ramener ici au village, il commençait à me dire toujours que qu’il souffre de bissimilaye et son ventre est gonflé mais moi je ne vois absolument rien, c’est ainsi compte tenu des troubles qu’il cause dans la communauté, il insultais sa marâtre, nous avons décidé de le mettre sous contention ». Selon le patient : « j’ai beaucoup de travail, je les fais mais ils m’ont mis dans ça, je peux plus les faire, ils m’ont mis ici pour que je retrouve ma santé mais comment, comme mes parents sont là il peuvent vous dire pourquoi ils m’ont mis ici, je faisais l’extraction d’huile et les parents sont partis me récupérés et mettre mes pieds dans le bois, moi je veux pas ça du tout ; j’ai le pouvoir d’aider les autres mais je ne peux pas temps que je suis là, je suis un fils de Dieu, je sais bien le coran, pour aider les autres, j’ai appris le coran depuis que j’étais enfant, walayi c’est écrit par tout, ils devraient m’aider mais il l’ont pas fait, je suis assise ici parce qu’ils veulent pas que j’aide les autres ». En conclusion le diagnostic de psychose fut retenu et le patient est soumis à l’halopéridol à faible dose. |
Lundi 28 juin 2021
- Co-consultations avec le médecin du centre de santé pédagogique de l’institut international de formation en santé de Télimélé.
Discussions cliniques et recommandations. - Présentation par les étudiants de l’institut d’une scénette à visée pédagogique sur les soins aux malades mentaux.
Mardi 29 juin 2021
Rencontre avec le Directeur de la DPS de Télimélé. Compte-rendu des activités et salutations respectueuses.
Rencontre avec l’association des parents de malades mentaux de Télimélé au centre de santé urbain.
Déplacement Télimélé/Conakry.
Jeudi 1 juillet 2021
Réunion FMG-Mémisa au centre FMG d’Hamdallaye.
La discussion portera sur les points suivants :
- Nécessité de systématiser et diffuser les outils pédagogiques (schéma de l’entretien et nosographie psychiatrique élémentaire) et de rédiger un Vade-mecum Sa.M.O.A. qui pourra introduire nos positions théoriques et méthodologiques.
- Perspectives 2022-2026 en Guinée maritime avec l’association Sa.M.O.A.
- Les points positifs de cette formation :
La formation a été bénéfique pour les participants, en échanges, partage d’idées et d’expériences, d’approches sur le vécu des participants et les difficultés cas rencontrées.
Les consultations conjointes, les cas cliniques discutés, les commentaires et les argumentations ont fait l’objet l’exposé et d’éclaircissement des zones d’ombre pour les participants.
La formation a permis au responsables (cadres DPS) de s’enquérir des enjeux de la problématique de la santé mentale, de s’en charger du suivi et de commencer à réfléchir sur la pérennisation des acquis du projet.
La formation a permis aux participants d’apprécier leur pratique et de partir sur des nouvelles bases à savoir écouter active des malades pour comprendre leur problème enfin de faire une prise en charge correcte et efficace des patients suivant le schéma 1-2-3-4.
- Les difficultés :
Nouvelle technique de formation pour certains (ceux pour lesquels c’est leur première fois de participer à une formation en santé mentale).
Pour certains trop habituelle, cette différence de niveau des participants amenait souvent des répétitions pour des points sensés compris.
Le non-remplissage des outils ont été signalé à tous les niveaux (dossier individuel des patients en fonction du schéma 1-2-3-4).
La non-rationalisation des prescriptions surtout les neuroleptiques, qui entrainent des effets secondaires irréversibles.
La rupture depuis un certain temps des médicaments santé mentale dans les centres de santé.
- Recommandation :
- Continuer à renforcement de capacité des nous prestataires centres de santé sur la sémiologie des pathologies psychiatriques et en organisant des compagnonnages.
- Renforcer les structures en intrants et produit santé mentale.
- Faire de plaidoyers pour la pérennisation des acquis de la formation en santé mentale.
- Veiller au remplissage : des outils ont été à tous les niveaux (dossier individuel des patients en fonction du schéma 1-2-3-4).
- Mise à disposition d’un ouvrage de référence en psychiatrie (« le livre de l’interne en psychiatrie »).
- Rédaction d’un nouveau dossier médical allégé, organisé selon le modèle de l’entretien thérapeutique et qui tienne compte du schéma 1-2-3-4
- Conclusion :
La collaboration entre MEMISA, et L’ONG nationale (Fraternité Médicale Guinée) à travers l’amélioration de l’accès aux soins de santé de qualité par le renforcement, a permis de développer une synergie dans le renforcement des capacités des prestataires de santé sur le volet santé mentale, pour une meilleure prise en charge des patients, La formation a été bénéfique en terme échanges, partage d’idées, d’expériences, d’approches sur les difficultés de prise en charge des participants et leur savoir-faire.
Les prochaines étapes qui consistent à disséminer la formation pour les autres prestataires méritent plus d’attention et nécessitent l’engagement des personnes formées pour faire la restitution, en tenant compte d’approche diagnostique, nous demandons à l’ensemble des prestataires un travail sur les questions de fond et non la forme avec le schéma 1-2-3-4.
Au total : 20 participants ont bénéficié de cette formation pour des consultations conjointes de plusieurs cas cliniques, et des exemples précis de cas, ont rendu la formation plus dynamique.
Annexes :
Liste des participants de l’atelier de formation des prestataires en santé mentale
| N° | NOM ET PRENOMS | Provenance | Profil | Organisation | Téléphone | |
| ATELIER DE KINDIA | ||||||
| Facilitateurs | ||||||
| 1 | Dr Michel DEWEZ | BELGIQUE | Psychiatre | MEMISA | 625115366 | drdewezmichel@gmail.com |
| Participants | ||||||
| 2 | Dr SANGARE Siaka | LABE | Médecin | FMG | 622612 710 | ssiakathomas@gmail.com |
| 3 | BANGOURA Ibrahima Sory | Lélouma | Infirmier | CS Korbè | 6228963 00 | ibsorybangus@gmail.com |
| 4 | Dr SY Amadou Oury | CONAKRY | Médecin | CSA Hafia/FMG | 621947922 | Syoury97@gmail.com |
| 5 | Dr KOULIBALI ISSA | MAMOU | Médecin | DPS | 628407731 | |
| 6 | DIALLO Mamadou Diao | TELIMELE | Infirmier | CSU TELIMELE | 620245304 | docteurdiaodiallo@gmail.com |
| 7 | DIALLO Hamidou | KINDIA | Médecin | CSA MORIADY | 628576569 | diabiladiallo87@gmail.com |
| 8 | Dr DIALLO Mamadou Yéro | TELIMELE | Médecin | CS d’IIFS | 622740309 | Yeroaissata5@gmail.com |
| 9 | DIALLO Ibrahima Sory | LABE | Aide santé | DPS | 628938789 | |
| 10 | DIALLO Ousmane | LABE | Infirmière | CSA TATA1 | 628216916 | |
| 11 | BAH Aly Yéro | PITA | Infirmière | CSU PITA | 628005826 | bahalyyéro@gmail.com |
| 12 | BARRY Mamadou Mouminy | PITA | Médecin | DPS | 628679518 | mamadoumouminyb7@gmail.com |
| 13 | BAH Alpha Oumar | LABE | ATS | CSA TATA1 | 628059548 | Bahfmgaob@gmail.com |
| 14 | CAMARA Mamadouba Fodé | MAMOU | Biologiste | CS Timbo | 623762888 | donkhoya@gmail.com |
| 16 | BALDE Mamadou Saliou | MAMOU | Infirmier | CS Timbo | 628746787 | |
| 18 | BARRY Abdoulaye Aguibou | Timbi Mad | Médecin | CMA Timbi | 622094310 | abdoulayebarry66@yahoo.fr |
| 19 | SIDIBE Souleymane | LELOUMA | Infirmier | CS Thianguel Bori | 622110864 | |
| 20 | DIALLO Fatoumata Diaraye | LELOUMA | Infirmière | CS Thianguel Bori | 620493730 | |
| 21 | BALDE Mamadou Oury | TELIMELE | Infirmière | CSU Télimélé | 628455509 | mamadouourybalde580@gmail.com |






